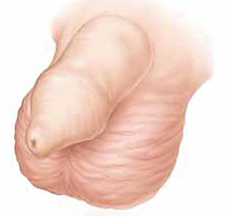
da Matteo Giovannini | Gen 30, 2018 | Chirurgia ricostruttiva, Interventi
La fimosi è un diffuso restringimento dell’orifizio prepuziale, più precisamente una condizione medica per la quale non è possibile retrarre il prepuzio del pene oltre al glande. Durante la minzione può anche verificarsi un gonfiore sotto il prepuzio. Negli...
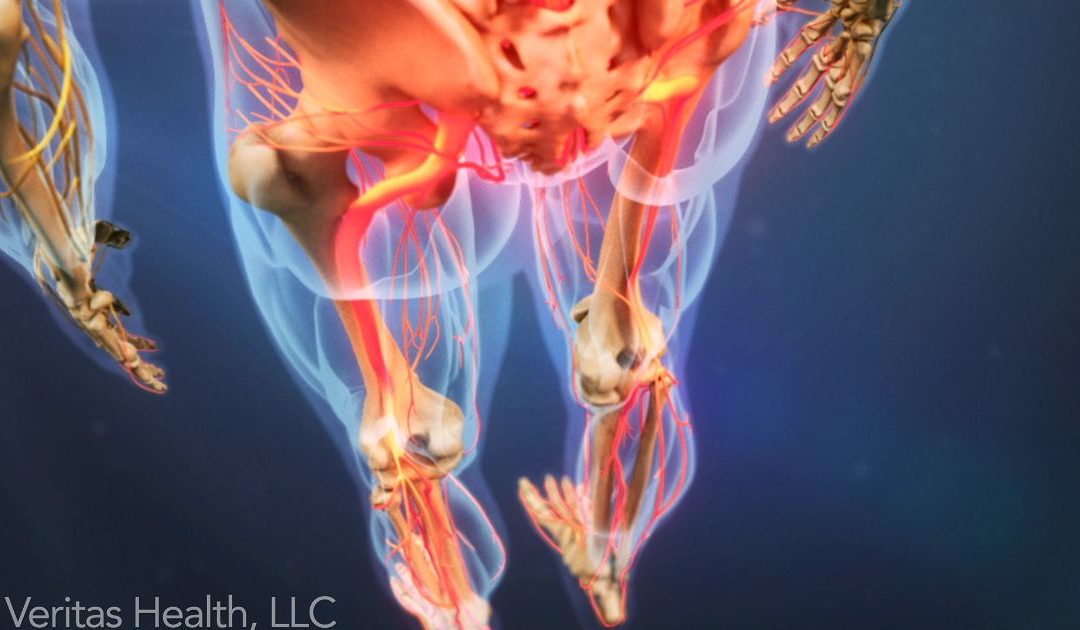
da Matteo Giovannini | Gen 23, 2018 | Chirurgia vertebrale
La malattia degenerativa del disco è una delle cause più comuni ed incomprese causa di rachialgia ed è il prodotto dell’usura e delle microlacerazioni di un disco intervertebrale. In alcuni casi è causa anche debolezza, intorpidimento e dolori lancinanti...
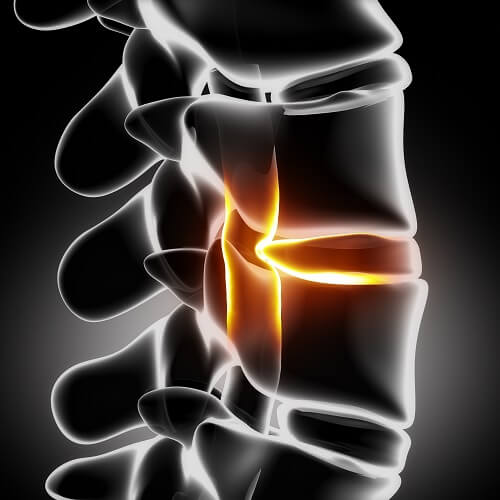
da Matteo Giovannini | Gen 16, 2018 | Chirurgia vertebrale
L’ernia del disco è una condizione medica che colpisce la colonna vertebrale in cui una lacerazione nell’anello esterno fibroso di un disco intervertebrale consente alla porzione morbida e centrale di sporgersi oltre gli anelli esterni danneggiati....




