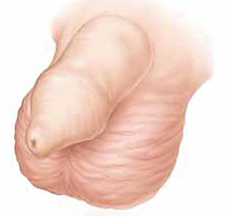
da Matteo Giovannini | Gen 30, 2018 | Chirurgia ricostruttiva, Interventi
La fimosi è un diffuso restringimento dell’orifizio prepuziale, più precisamente una condizione medica per la quale non è possibile retrarre il prepuzio del pene oltre al glande. Durante la minzione può anche verificarsi un gonfiore sotto il prepuzio. Negli...

da Matteo Giovannini | Dic 15, 2016 | Chirurgia vascolare, Interventi
Per varicosi o malattia varicosa si intende una dilatazione patologica permanente di una vena associata ad una modificazione di tipo regressivo delle pareti venose. Tale dilatazione può essere localizzata, con almeno una zona di nodosità, o diffusa. Le varici vengono...
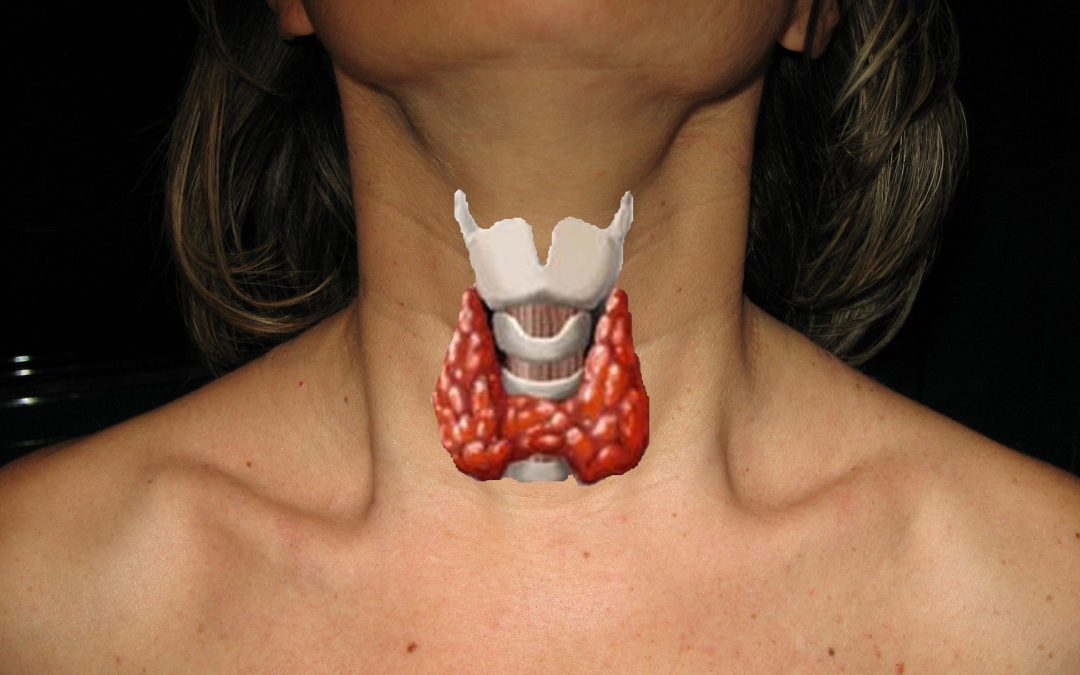
da Matteo Giovannini | Dic 15, 2016 | Interventi, Le patologie
Per tireopatia in campo medico, si intende una qualunque condizione, sia di natura benigna che maligna che interessa la tiroide. L’anomalia instaurata a livello tiroideo si ripercuote sulla secrezione ormonale specifica, pertanto a carico di tiroxina,...
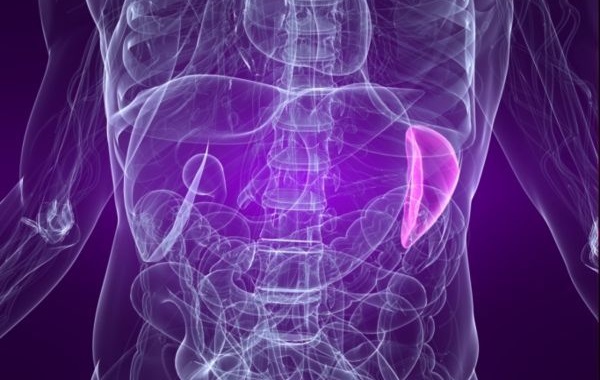
da Matteo Giovannini | Dic 15, 2016 | Chirurgia addominale, Interventi
Sebbene molto spesso la necessità di rimuovere la milza sia da correlare a traumi e pertanto l’intervento chirurgico sia una procedura condotta in regime di urgenza, si segnalano numerose altre condizioni patologiche che richiedono il medesimo atteggiamento...
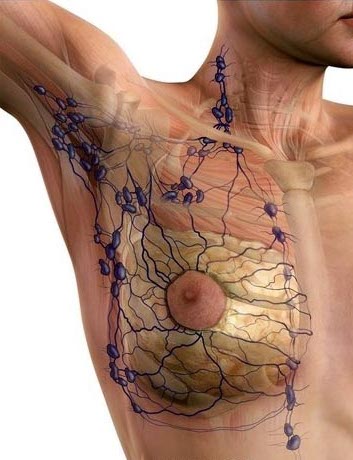
da Matteo Giovannini | Dic 15, 2016 | Interventi, Le patologie
Le stazioni linfonodali nel nostro organismo sono stazioni preposte ad ostacolare elementi agenti infettivi o neoplastici che tentino di propagarsi in distretti distanti dalla zona di partenza. Potremmo paragonare i pacchetti linfonodali a stazioni doganali che...

da Matteo Giovannini | Dic 15, 2016 | Interventi, Le patologie
UBI PUS IBI EVACUA (Galeno) Galeno aveva notato che nel caso delle ferite infette la fuoruscita del pus (parola latina per “marciume”) si accompagnava ad un rapido miglioramento delle condizioni locali e generali e quindi alla guarigione. Lo aveva definito...







